大腸がん(大腸癌)とは
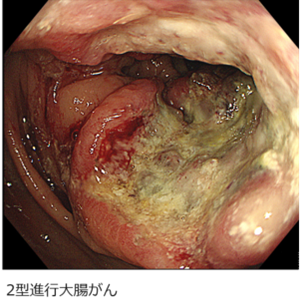 大腸がんは、大腸の内壁から発生する悪性腫瘍です。大腸は消化管の肛門に近い臓器で、結腸と直腸から構成されています。結腸および直腸癌は世界的に見てもがんによる死亡原因の上位に位置しています。日本における大腸がんの発生率は、過去数十年にわたり増加傾向にあります。これは食生活の欧米化、高齢化社会の進行などが影響していると考えられます。
大腸がんは、大腸の内壁から発生する悪性腫瘍です。大腸は消化管の肛門に近い臓器で、結腸と直腸から構成されています。結腸および直腸癌は世界的に見てもがんによる死亡原因の上位に位置しています。日本における大腸がんの発生率は、過去数十年にわたり増加傾向にあります。これは食生活の欧米化、高齢化社会の進行などが影響していると考えられます。
目次
大腸癌になりやすい人はどんな人?
大腸がんになるリスクのある人は、遺伝、生活習慣、環境因子、および特定の健康状態が挙げられます。
1. 遺伝的要素
家族歴
大腸がんの家族歴がある人は、リスクが高まります。特に、親、兄弟姉妹、子に大腸がんの既往がある場合、そのリスクはさらに増加します。
遺伝性疾患
家族性大腸腺腫症(FAP)やリンチ症候群(HNPCC)など、遺伝性の病気を持つ人は大腸がんを発症するリスクが非常に高いです。
2. 生活習慣と環境因子
食生活
高脂肪・低繊維の食事、特に赤肉や加工肉の過剰な摂取は大腸がんのリスクを高めます。
肥満と運動不足
肥満および身体活動の不足も、大腸がんのリスクを増加させます。
喫煙
喫煙は大腸がんのリスクを高めます。
アルコール
アルコールの過剰摂取は、大腸がんリスクを高めます。
3. 特定の健康状態
炎症性腸疾患
潰瘍性大腸炎を持つ人は、大腸がんを発症するリスクが高まります。
過去の大腸がんまたは大腸ポリープ
過去に大腸がんや大腸ポリープの診断・治療を受けた人は、再発または新たながんのリスクが高いとされています。
2型糖尿病
2型糖尿病を持つ人は、大腸がんリスクが若干高まる可能性があります。
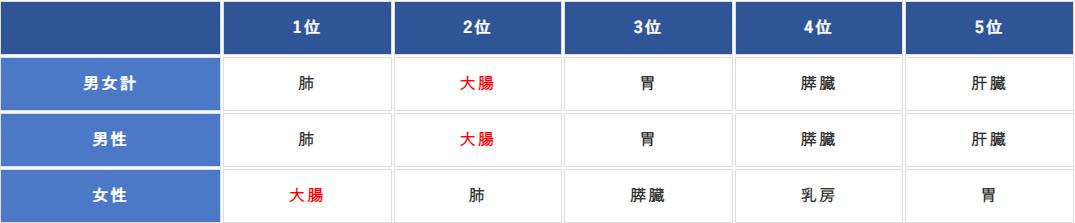
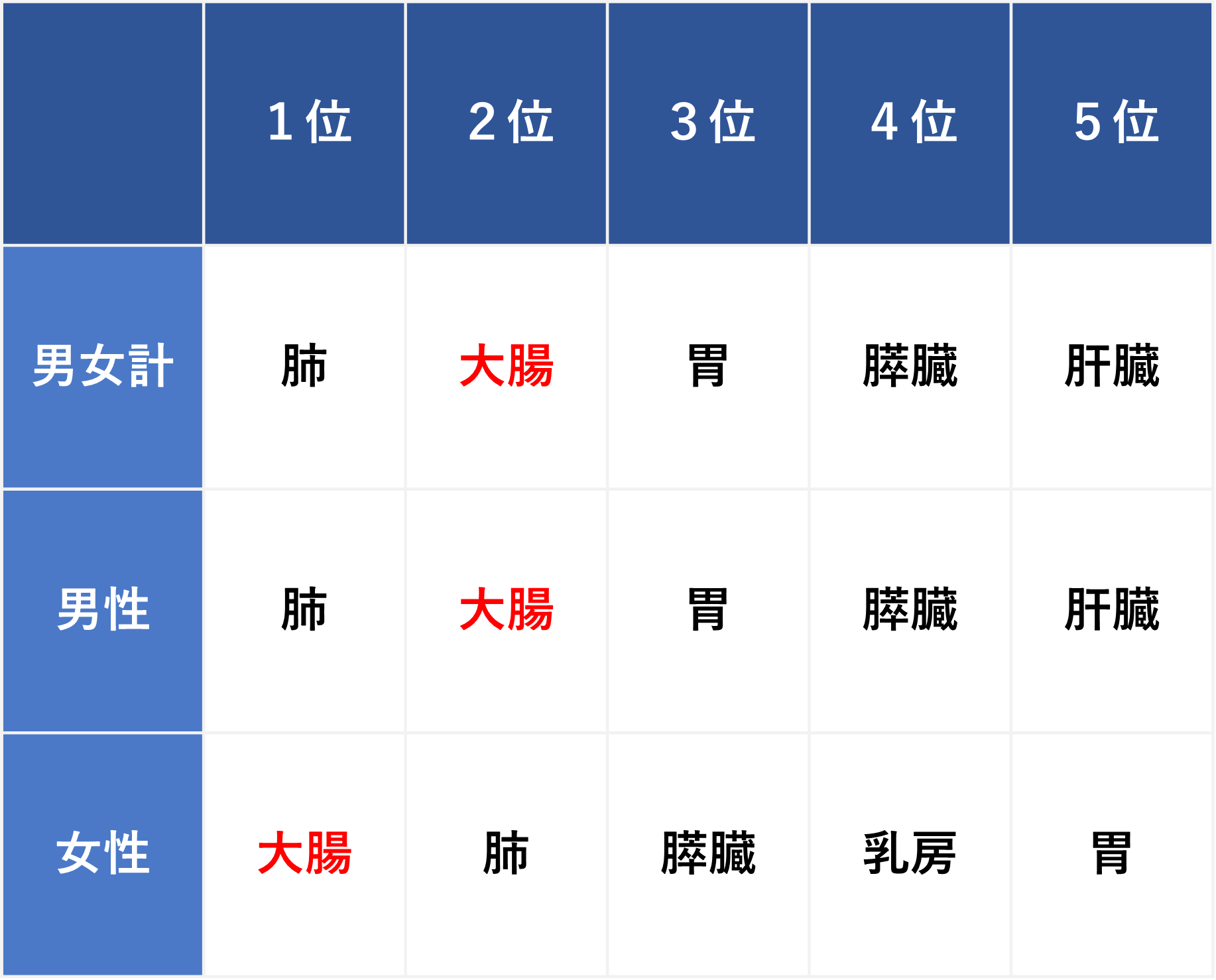
がん死亡数
大腸がんによる死亡数は高く、がんによる死亡原因として肺がんに次いで多い状況です。女性では大腸癌が一番多い状況となっています。
早期発見・早期治療の普及により、大腸がんによる死亡率は改善傾向にありますが、依然として高い数値を示しています。
がん死亡数の順位(2022年)がん情報サービスより引用
大腸がんの症状
大腸がんの症状は、がんの位置、大きさ、深さ(深達度)などによって異なります。初期段階では症状が全くない、または非常に軽微であることが多いです。
がんが進行するにつれて以下のような症状が現れることがあります。
1. 便の変化
- 便秘や下痢:
大腸がんが腸の通過を妨げると、便秘や下痢を引き起こすことがあります。 - 便の形状の変化:
便が細くなる(鉛筆状便)など、便の形状に変化が生じることがあります。
2. 便に血が混じる
大腸がんは出血がしやすく、簡単な刺激でも出血をきたします。便の通過でも出血を起こすことがあり、便に赤い血が混じるか、黒く変色することがあります。
3. 腹痛
大腸がんが進行すると腹部に不快感や痛みを感じることがあります。大腸がんのできている部位によって痛みの部位が異なります。
4. 腹部の膨満感
大腸がんが進行し腸の通過が妨げられた場合、ガスや便が腸内に蓄積し、腹部膨満感を感じることがあります。
5. 体重減少
大腸がんがかなり進んだ状況になると、明確な理由がなく体重が減少することがあります。
6. 鉄欠乏性貧血
慢性的な微量出血により、鉄欠乏性貧血を発症することがあります。原因不明の貧血がある場合は大腸がんを考える必要があります。
大腸がんで命を落とさないために
 大腸がんで命を落とさないために重要なことは早期発見・早期治療です。
大腸がんで命を落とさないために重要なことは早期発見・早期治療です。
40歳以上になったら大腸の検査を受けましょう。
そして
大腸検査の種類
便潜血検査、大腸内視鏡検査(大腸カメラ検査)が一般的です。
①便潜血検査
便潜血検査は便の中のヘモグロビンを検出する検査です。ヘモグロビンは血液中に含まれるたんぱく質で、赤血球の中に存在しています。消化管からの出血があると便潜血検査で反応し、検査陽性と判定されます。
便潜血検査は大腸がん患者の約9割が陽性となりますが、1割ぐらいの方は陽性にならないことがあります。
しかし、簡単に行うことができるため、健診でよく検査が行われています。
- 長所
簡便でだれでも検査を行うことができます。費用も安いです。 - 短所
1割ぐらいの方では大腸がんであっても検査が陽性となりません(偽陰性)。
便潜血検査で陽性となっても精密検査をすると異常がない方が半分ぐらいといわれています。
②大腸CT検査
大腸は袋状の臓器ですので、通常のCT検査では病変をみつけることが難しいです。 大腸CT検査では、下剤をかけ、大腸の中の便をすべて洗い流したあとに、肛門から造影剤と空気を注入し、CT検査を行うことで、大腸の病変を描出する検査です。
- 長所
大腸CT検査の長所は、腸の癒着が強い方や、大腸カメラの挿入が困難な方でも検査が可能なところです。 - 短所
残便を誤って病変と検出することがあります。また大腸CT検査で異常を認めた場合は、大腸内視鏡検査で精密検査を行う必要があります。
組織検査を行うことができません。
また大腸内視鏡検査の時と同様に大量の下剤の服用をし、大腸の中の便をすべて洗い流す必要があります。
③大腸内視鏡検査(大腸カメラ検査)
 大腸内視鏡検査は肛門からカメラを挿入して、盲腸から肛門まで観察を行う検査です。
大腸内視鏡検査は肛門からカメラを挿入して、盲腸から肛門まで観察を行う検査です。
- 長所
現在で大腸を検査するには一番正確な検査です。検査と同時に治療を行うことが可能です。
大腸がんの他にも腸炎などの診断にも有用です。 - 短所
カメラを挿入するときに痛みなどを起こすことがあります。
大量の下剤の服用が必要です。
現在、大腸検査でもっとも正確で治療も同時に行える検査は大腸内視鏡検査です。
④カプセル内視鏡検査
口からカプセル状の内視鏡を飲み込み、カプセル状の内視鏡が腸を進む間に画像を通信で送ってくれる検査です。
- 長所
カプセルを飲むだけなので、検査の苦痛は少ないです。
大腸内視鏡の挿入が難しい方でも検査が可能です。 - 短所
観察だけなので、組織検査などは行うことができません。
小さなポリープは指摘が難しい場合があります。
検査費用が高く3割負担の方で検査のみでも約30000円の自己負担が発生します。
病変が見つかった場合は再度、大腸内視鏡検査が必要となります。
治療
POINTがん治療で大事なことは早期発見、早期治療です。
がんは進行すると周囲の臓器やリンパ節、遠くの臓器に転移を起こします。がん治療で大事なことはなるべく早い段階で発見し、治療を行うことです。
大腸がんの場合、癌が大腸にとどまっている状態で治療をした場合の5年相対生存率は97.3%とされています。
早期大腸がんは内視鏡治療で治る可能性が高い。
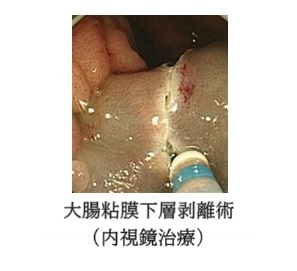 がんに対する内視鏡治療はここ20年程の間、格段に進歩してきています。現在では粘膜や粘膜下層の一部までの深さに留まる早期の大腸がんは、内視鏡治療で高い確率で根治が可能となりました。内視鏡治療は通常1週間程度の入院治療で完了し、腹部に手術の傷もできないため、術後も体力がほぼ落ちることがなく、治癒が見込めます。
がんに対する内視鏡治療はここ20年程の間、格段に進歩してきています。現在では粘膜や粘膜下層の一部までの深さに留まる早期の大腸がんは、内視鏡治療で高い確率で根治が可能となりました。内視鏡治療は通常1週間程度の入院治療で完了し、腹部に手術の傷もできないため、術後も体力がほぼ落ちることがなく、治癒が見込めます。
大腸がんの治療法
1. 内視鏡治療
早期大腸がんが粘膜内や粘膜下層に限定されている場合、内視鏡的粘膜切除術(EMR)や内視鏡的粘膜下層剥離術(ESD)の適応となります。大腸の粘膜と粘膜下層を内視鏡を用いて切除します。
2. 手術
がんが粘膜下層の深部からより深い領域まで浸潤してしまった場合やリンパ節に転移している場合、腫瘍を含む大腸の一部を切除する外科手術(部分切除術)が行われます。必要に応じて、近くのリンパ節も同時に切除されます。
3. 全身化学療法
いわゆる抗がん剤と呼ばれる治療です。化学療法は手術前の腫瘍縮小を目的にする場合、術後の再発を抑制する目的の場合、手術治療の適応がない場合に行われます。
主な化学療法薬
大腸癌の治療に用いられる代表的な化学療法薬には以下のものがあります:
- 5-フルオロウラシル(5-FU):
DNA合成を阻害し、がん細胞の成長を妨げます。しばしばレボホリナート(LV)と組み合わせて使用され、その効果を高めます。 - カペシタビン:
経口投与可能な薬剤で、体内で5-FUに変換されます。 - オキサリプラチン:
DNAの複製と修復を阻害します。しばしば5-FUと組み合わせて使用され、FOLFOXレジメンと呼ばれる組み合わせ療法の一部です。 - イリノテカン:
DNA複製の際に必要な酵素トポイソメラーゼIを阻害します。FOLFIRIレジメンの一部として5-FUやLVと組み合わせて使用されます。
分子標的薬
分子標的薬も、全身化学療法と併用されることがあります。これには以下のような薬剤が含まれます:
- ベバシズマブ(アバスチン):
血管新生を阻害し、がんの成長に必要な血流を遮断します。 - セツキシマブとパニツムマブ:
両者とも上皮成長因子受容体(EGFR)に対するモノクローナル抗体で、がん細胞の成長を促進するシグナル伝達を阻害します。
大腸癌の質問
大腸がんステージ4の生存率は?
一般的に、ステージ4の大腸がんの5年生存率は約17%程度とされていますが、ただこの数字は統計上の平均値であり、個々の患者さんの状況によっては大きく異なることがあります。近年の治療法の進歩により、特に標的療法や免疫療法が導入されたことで、一部の患者さんでは以前よりも長く生存することが可能になっています。
大腸癌の手遅れの症状は?
大腸がんが進行し、手遅れの状態になると、いくつかの重篤な症状や合併症が現れることがあります。これらの症状は、がんの進行による直接的な影響、他の臓器への転移、または全身状態の悪化によって引き起こされます。以下に、進行大腸がんにおける典型的な症状を挙げます。
- 重度の腹痛:
がんが腸壁を侵して周囲の組織や神経に影響を及ぼすことで、激しい腹痛が生じることがあります。 - 持続的な体重減少:
栄養状態の悪化やがんによる代謝の変化により、意図しない体重減少が起こります。 - 腹部の膨満感または腫れ:
腸の閉塞や腹水の蓄積が原因で、腹部が膨らむことがあります。 - 疲労感:
がんによる全身状態の悪化や貧血により、強い疲労感を感じることがあります。 - 便通異常:
便秘や下痢が交互に現れることがあり、特に腸の閉塞が起きている場合、便通が完全に止まることがあります。 - 黄疸:
肝臓への転移により、皮膚や目の白い部分が黄色くなることがあります。 - 遠隔転移の症状:
がんが肝臓、肺、骨など遠隔の臓器に転移した場合、それぞれの臓器特有の症状が現れることがあります。例えば、肺への転移では呼吸困難、骨への転移では骨痛が生じることがあります。
大腸癌はオナラがよく出ますか?
大腸がんとオナラ(ガス)の増加についての関係は、一般的に直接的に関系は乏しいと考えられます。しかし、大腸がんによって引き起こされる腸の機能変化や、食事の消化吸収の問題などが、間接的にガスの生成を増やす原因となる場合があります。具体的には、大腸がんが腸の通過を阻害することで腸内での食物の滞留時間が長くなり、その結果として腸内細菌による食物の発酵が増え、ガスが多く生成されることがあります。また、がんによる腸の閉塞や部分的な閉塞が腹部膨満感やガスの通過を妨げることもあり得ます。
ただし、ガスの増加は多くの要因によって起こり得るため、これだけで大腸がんの診断を下すことはできません。もし腹部の不快感、便通の異常、無説明の体重減少、持続的な腹痛など、他に気になる症状がある場合は、早めに医療機関を受診して専門医の診察を受けることが大切です。
問い合わせ
 当院では、大腸がんに対する診療を行っております。大腸がんを疑う症状があったり、大腸がんの精査などについて当院に一度ご相談ください。大腸がんは早期発見、早期治療にて完治が見込める疾患です。手遅れにならないように大腸カメラ検査(大腸内視鏡検査)を受けるようにしましょう。
当院では、大腸がんに対する診療を行っております。大腸がんを疑う症状があったり、大腸がんの精査などについて当院に一度ご相談ください。大腸がんは早期発見、早期治療にて完治が見込める疾患です。手遅れにならないように大腸カメラ検査(大腸内視鏡検査)を受けるようにしましょう。
当院では苦痛の少ない大腸カメラ検査(大腸内視鏡検査)を行っており、土曜や日曜日も内視鏡検査を行っています。不安が強い方には鎮静剤の使用を行い、眠ったままの楽な検査を行っており、地域の皆様になるべく内視鏡検査を受けていただきやすい環境を整えることに注力をしています。
不安なことがありましたら当院にご相談ください。些細なことでもかまいませんので、なにか気になることがありましたらお気軽に当院へお越しください。
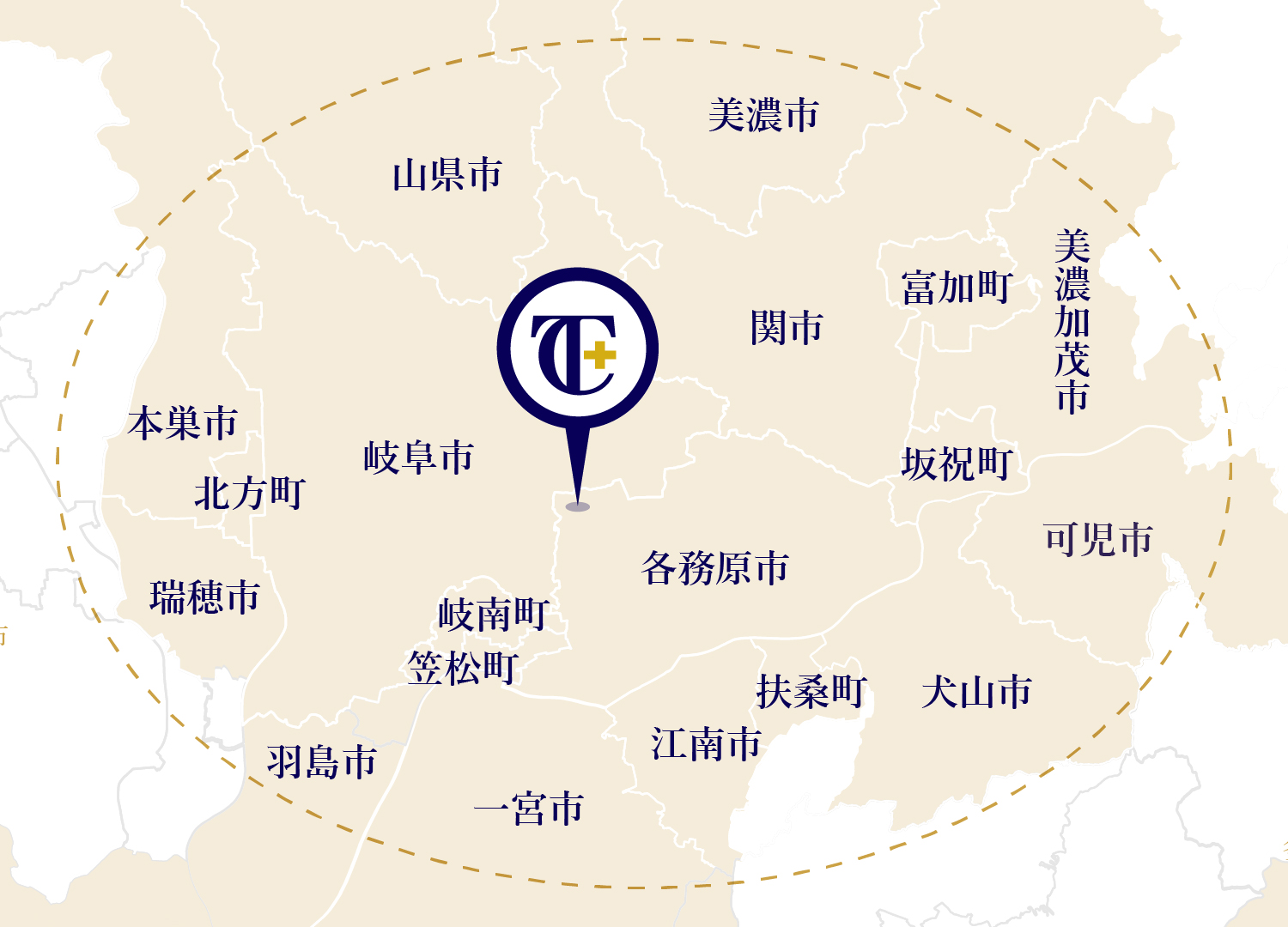
当院では各務原市はもちろんですが、岐阜市、岐南町、関市、笠松町、羽島市、瑞穂市にお住いの方からも大腸がんの診療、検査のためにご来院して頂いております。
下血や便潜血で陽性と指摘された、便秘が最近増悪しているなど大腸がんを疑う症状が続く方も、お気軽に当院へご相談ください。
また、当院は国道156号線沿いに位置しており、本巣市、山県市、美濃加茂市、美濃市、郡上市、一宮市、江南市、犬山市、扶桑町、大口町からのアクセスも良いため多くの患者様にご来院いただいております。
文責:東海内科・内視鏡クリニック岐阜各務原院 院長 神谷友康